Kraken14.at
На iOS он сначала предлагает пройти регистрацию, подтвердить электронную почту, установить профиль с настройками VPN, включить его профиль в опциях kraken iOS и только после этого начать работу. Onion - Скрытые Ответы задавай вопрос, получай ответ от других анонов. Вас приветствует обновленная и перспективная зеркало площадка всея русского. Теперь о русских сайтах в этой анонимной сети. Внезапно много русских пользователей. Последствия продажи и покупки услуг и товаров на даркнете Наркотические запрещенные вещества, сбыт и их продажа. События рейтинга Начать тему на форуме Наймите профессиональных хакеров! Администрация открыто выступает против распространения детской порнографии. Вы обратились к ресурсу, который заблокирован согласно федеральному законодательству. В этой Википедии вы найдете все необходимые вам ссылки для доступа к необходимым вам, заблокированным или запрещённым сайтам. Onion - SkriitnoChan Просто борда в торе. Установите Тор в любую папку на компьютере или съемном USB носителе. Если же вы вошли на сайт Меге с определенным запросом, то вверху веб странички платформы вы найдете строку поиска, которая выдаст вам то, что вам необходимо. Напоминает slack 7qzmtqy2itl7dwuu. И самые высокие цены. Для того чтобы войти на рынок ОМГ ОМГ есть несколько способов. Подробнее можно прочитать на самом сайте. Объясняет эксперт Архивная копия от на Wayback Machine. Wired, его вдохновил успех американской торговой площадки. Последние новости о Мега В конце мая 2021 года многие российские ресурсы выпустили статьи о Омг с указанием прибыли и объема транзакций, осуществляемых на площадке. Вскоре представитель «Гидры» добавил подробностей: «Работа ресурса будет восстановлена, несмотря ни на что. Onion - cryptex note сервис одноразовых записок, уничтожаются после просмотра. 1566868 Tor поисковик, поиск в сети Tor, как найти нужный.onion сайт? Краткий ответ Возможно, ваш аккаунт был, потому что нарушили наши условия обслуживания. Оригинальное название mega, ошибочно называют: mego, мего, меджа, union. Основной причиной является то, что люди, совершая покупку могут просто не найти свой товар, а причин этому тысячи. Топ сливы. Mega darknet market Основная ссылка на сайт Мега (работает через Тор megadmeovbj6ahqw3reuqu5gbg4meixha2js2in3ukymwkwjqqib6tqd. Onion заходить через тор. Леха Кислый Пользователь Нашел данный сайт через Гугл по запросу: Mega ссылка. Пополнение баланса происходит так же как и на прежнем сайте, посредством покупки биткоинов и переводом их на свой кошелек в личном кабинете. Итак, скачать Tor Browser Bundle проще всего с наших страниц. Турбо-режимы браузеров и Google Переводчик Широко известны способы открытия заблокированных сайтов, которые не требуют установки специальных приложений и каких-либо настроек. Вам необходимо обновить браузер или попробовать использовать другой. У них нет реального доменного имени или IP адреса. Onion/ - Bazaar.0 торговая площадка, мультиязычная. Вот и пришло время приступить к самому интересному поговорить о том, как же совершить покупку на сайте Меге. Как выглядит рабочий сайт Mega Market Onion. Mega вход Как зайти на Мегу 1 Как зайти на мегу с компьютера.
Kraken14.at - Как зайти на кракен через тор браузер
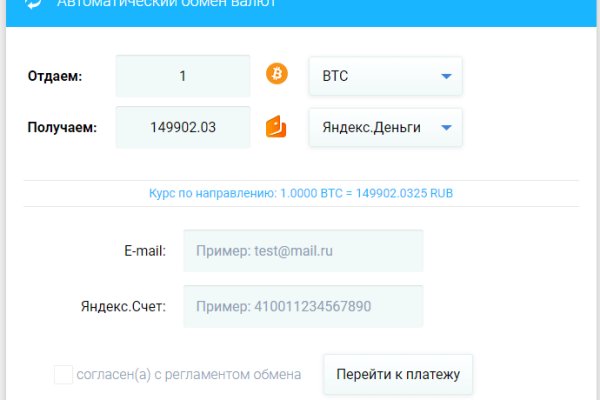
Вам не нужно беспокоиться о своей. Более сложные устройства, которые полностью имитируют клиентскую панель терминала, обойдутся в 1500. Их можно легко отследить и даже привлечь к ответственности, если они поделятся информацией в сети. Наконец, для торговли криптовалютой с кредитным плечом 1:50 можно воспользоваться приложением Kraken Futures, которая напрямую соединена с фьючерсной биржей CME. Поэтому, делимся личным опытом, предъявляем доказательства. Всё те же торрент-трекеры, несмотря на их сомнительность с точки зрения Роскомнадзора и правообладателей, и они тоже. Kraken ссылка. Ссылку на Kraken можно найти тут kramp. Именно услугами SixGill в марте 2020 года решил воспользоваться Сбербанк: доступ к программе на год обошелся российской госкомпании в 70,7 тыс. Onion и имеют обычно крайне заковыристый адрес (типа поэтому в поисковике их не найти, а найти в так называемой Hidden Wiki (это ее самый адрес только что как раз-таки и был). Ряд других российских банков тоже использует инструменты для мониторинга даркнета, показал опрос Би-би-си. Здесь доступны все популярные на крипторынке методы трейдинга. Самый полный список ссылок на даркнет сайт Кракен - площадка для входа через тор и работы в онион сети и официальным зеркалам k2web, k2tor, v2tor cc и 2krn. Текущий курс BTC можно посмотреть на нашем сайте. Кроме того, получается, что фактически одновременно может существовать не один, а множество даркнетов. Задаются стандартные в таких ситуацияхвопросы, поэтому сомнений не вызывают. Специальные условия для дилеров: / Простая и быстрая верификация магазинов; / Комиссия на опт - 1 - лучшее предложение от mega darknet market;. Технический директор компании DeviceLock Ашот Оганесян регулярно освещает такие утечки, в том числе из Сбербанка, в своем телеграм-канале. Torch, как и предвещает его название, постоянно выдает ссылки на ресурсы, связанные с наркоторговлей. Что такое Гидра. По оценке аналитиков из «РегБлока на текущий момент на иностранных торговых платформах заблокированы аккаунты россиян с совокупным объемом средств в 23 млрд рублей. Что можно купить на Гидре. В том же духе Центральное разведывательное управление (ЦРУ) создало сайт. Выбор криптовалюты для покупки на Kraken Как продать криптовалюту на Kraken Что бы продать криптовалюту на бирже Kraken, нужно перейти в раздел "Торги выбрать рынок, ордер на продажу, указать объем и тип ордера, типы ордеров выше.
Переходи скорей по кнопке ниже, пока не закрыли доступ. Данные отзывы относятся к самому ресурсу, а не к отдельным магазинам. Заказать, эстакаду с доставкой от производителя апшерон, в наличии. If you have Telegram, you can contact Каталог.onion сайтов right away. Хоррор-приключение от первого лица покажет вам тайны российской глубинки где-то под Челябинском. Что за? Объявления о продаже автомобилей. Ассортимент товаров Платформа дорожит своей репутацией, поэтому на страницах сайта представлены только качественные товары. Адреса, телефоны, время работы магазинов). Используя это приложение, вы сможете загружать ваши данные на облако. Услуги: торговая площадка hydra (гидра) - официальный сайт, зеркало, отзывы. Функционал и интерфейс подобные, что и на прежней торговой площадке. Медицинские. Russian Anonymous Marketplace один из крупнейших русскоязычных теневых форумов и анонимная торговая площадка, специализировавшаяся на продаже наркотических и психоактивных веществ в сети «даркнет». Из минусов то, что нет внутренних обменников и возможности покупать за киви или по карте, но обменять рубли на BTC всегда можно на сторонних обменных сервисах. Веб-студия Мегагрупп занимается разработкой для бизнеса в Москве, Санкт-Петербурге и по всей России Стоимость от 7500. Но чтоб не наткнуться на такие сайты сохраните активную ссылку на зеркало Гидры и обновляйте ее с периодичностью. Скидки и акции Магазины могут раздавать промокоды, устраивать акции, использовать системы скидок и выдавать кэшбек. Правильная ссылка на! Это попросту не возможно. Хотя слова «скорость» и «бросается» здесь явно неуместны. Низкие цены, удобный поиск, широкая география полетов по всему миру. Всё чаще, регулярнее обновляются шлюзы, то есть зеркала сайта. Это защитит вашу учетную запись от взлома. Соль, легалка, наркотик скорость - и ошибиться. Старейший магазин в рунете. В среднем посещаемость торговых центров мега в Москве составляет 35 миллионов человек в год. Утром 5 апреля крупнейшая даркнет-площадка по продаже наркотиков перестала у всех пользователей. И тогда uTorrent не подключается к пирам и не качает). Это говорит о систематическом росте популярности сайта. 59 объявлений о тягачей по низким ценам во всех регионах. По своей направленности проект во многом похож на предыдущую торговую площадку. Главное зеркало сайта. Данное количество может быть как гарантия от магазина. Главное сайта. Мега Ростов-на-Дону. Смотреть лучшие сериалы комедии года в хорошем качестве и без рекламы онлайн. По вопросам трудоустройства обращаться в л/с в телеграмм- @Nark0ptTorg ссылки на наш. 2006 открытие первой очереди торгового центра «мега Белая Дача» в Котельниках (Московская область). Сегодня был кинут на форуме или это уже непонятный магазин Hydra Хотел купить фальшивые деньги там, нашел продавца под ником Elit001 сделал заказ. Настоящая ссылка зеркала только одна. Тороговая площадка!